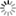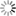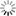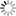3 Die elektronische Gesundheitskarte – Erfolg oder Niederlage für den Datenschutz?
Wolfgang Linder
Der neue § 291a SGB V, die rechtliche Grundlage für die elektronische Gesundheitskarte (eGK), trat zum 01.01.2004 in Kraft. Die Datenschutzbeauftragten des Bundes und der Länder hatten sich zuvor über einen längeren Zeitraum kritisch mit den Vorläufern der eGK auseinandergesetzt. Dies trug dazu bei, dass es ihnen gelang, den Inhalt des § 291a maßgeblich zu beeinflussen. Es wurde ein nahezu kompletter Katalog von Patientenrechten, insbesondere bei den freiwilligen Anwendungen, eingefügt:
- Die Krankenkassen müssen die Versicherten spätestens bei Versendung der Karte umfassend über deren Funktionen informieren (Absatz 3 Satz 2).
- Vor der Verarbeitung ihrer Daten für eine der freiwilligen Anwendungen muss die Einwilligung der Versicherten eingeholt werden, diese ist auf der Karte zu dokumentieren, die Einwilligung kann jederzeit widerrufen werden (Absatz 3 Sätze 3, 4).
- Jeder einzelne Verarbeitungsvorgang im Rahmen einer der freiwilligen Anwendungen bedarf des Einverständnisses der Versicherten (Absatz 5 Satz 1).
- Die Versicherten haben das Recht, auf die zum Zwecke des elektronischen Rezepts (eRezept) und der freiwilligen Anwendungen gespeicherten Daten zuzugreifen (Absatz 4 Satz 2). Die hierfür erforderlichen Geräte sind ihnen in angemessenem Umfang zum unentgeltlichen Gebrauch zur Verfügung zu stellen (Absatz 2 Satz 5, § 6c Abs. 2 BDSG).
- Die für die eRezepte oder freiwillige Anwendungen gespeicherten Daten müssen auf Verlangen der Versicherten gelöscht werden. Ausnahme: Daten der eRezepte zum Zwecke der Abrechnung (Absatz 6 Satz 1).
- Mindestens die jeweils letzten 50 Zugriffe müssen protokolliert werden (Absatz 6 Sätze 2-4).
- Zugriffe auf die für eRezepte und für die freiwilligen Anwendungen gespeicherten Daten dürfen nur, und zwar nur, soweit für die Versorgung des Versicherten erforderlich, Angehörigen von Heilberufen mithilfe des Heilberufsausweises möglich sein, auf das eRezept auch mithilfe eines Berufsausweises (Absatz 4 Satz 1 und Absatz 5 Sätze 2-5). Darüber hinausgehende Zugriffe sind nach Maßgabe des § 307a SGB V strafbar.
- Durch technische Vorkehrungen ist sicherzustellen, dass Zugriffe auf für die eRezepte und die freiwilligen Anwendungen abgesehen vom Notfalldatensatz gespeicherten Daten nur mit Autorisierung der Versicherten möglich sind (Absatz 5 Satz 2).
- Von den Versicherten darf nicht verlangt werden, den Zugriff auf
Daten für das eRezept und die freiwilligen Anwendungen anderen als den
durch Heilberufsausweis bzw. Berufsausweis nach Absatz 4 Satz 2
autorisierten Personen oder zu anderen Zwecken als denen der Versorgung
einschließlich der Abrechnung der erbrachten Leistungen zu gestatten.
Dem widersprechende Vereinbarungen sind unzulässig. Versicherte dürfen
nicht bevorzugt oder benachteiligt werden, weil sie einen Zugriff
bewirkt oder verweigert haben (Absatz 7).
Dies ist ein eindrucksvoller Katalog von Rechten der Versicherten und
Einschränkungen der Herausgeber und Nutzer der eGK. Und vor allem:
Soweit überhaupt möglich, sind sie technisch zu implementieren. Und dies
wurde vor Entwicklung der eGK bestimmt mit der Wirkung, dass es nicht
galt, erst im Nachhinein mühsam und mit lückenhaftem Erfolg die
genannten Rechte und Einschränkungen in ein bereits fertiges Produkt
einzubauen. Welch ein Unterschied zu Vorgängerprojekten wie etwa der
Lkw-Maut oder dem digitalen Personalausweis, schloss daraus Thilo
Weichert, schleswig-holsteinischer Datenschutzbeauftragter und
engagierter Wahrer von Bürgerrechten. Und sprach die Hoffnung aus, die
eGK könne ein Pilotprojekt dafür werden, wie Technik, Politik und Bürger
im Interesse des Gemeinwohls einen gemeinsamen Weg in die
Informationsgesellschaft suchen.
Trägt diese Einschätzung? Warum engagieren sich neben Ärzten, denen
man – ob zu recht oder zu unrecht – eigene materielle Interessen
unterstellen könnte, auch Datenschützer, Informatiker,
Verbraucherschützer, Patientenberater, Bürgerrechtler und Angehörige von
Patientenselbsthilfegruppen so vehement gegen die eGK? Alles nur
blindes Misstrauen gegen Technik, blankes Unwissen und engstirnige
Ideologie?
Wohl nicht. Selbst wenn die gesetzlichen Anforderungen technisch
umgesetzt werden, ist die eGK aus der Sicht des Datenschutzes nicht
unbedenklich:
- Die Krankenkassen wollen mithilfe der Eingabe der eGK beim Arzt den sog. Stammdatenabgleich durchführen. Bei jedem Arztbesuch soll der Arzt erfragen, ob etwa Name und Anschrift noch zutreffen, Änderungen auf der eGK eintragen und online der Krankenkasse melden bzw. bei dieser abfragen, ob der Patient leistungsberechtigt ist. Auf diese Weise würde jeder Arztbesuch eine Datenspur bei der Krankenkasse erzeugen. Diese wüssten noch mehr als ohnehin über ihre Versicherten. Viele Ärzte wehren sich gegen diese neue ihrem Heilauftrag fremde Arbeitsbelastung. In § 291a SGB V ist dieser Abgleich überhaupt nicht vorgesehen. Die Krankenkassen versuchen, ihn über Verträge mit den Ärzteverbänden durchzusetzen: ein rechtlich fragwürdiges Geschäft zulasten Dritter, d.h. der Versicherten, deren Daten verarbeitet würden.
- Für diesen Abgleich sollen die Ärzte anhand des auf die eGK aufgebrachten Lichtbilds die Identität des Patienten überprüfen. Dies wirft verschieden Rechtsfragen auf:
- Ist das Lichtbild überhaupt dafür geeignet? Die Versicherten sollen es ihrer Krankenkasse einschicken. Ob es für den Zweck der Identitätsfeststellung geeignet ist oder ob es überhaupt den Versicherten abbildet, wird anders als etwa beim Personalausweis vor der Anbringung auf der Karte überhaupt nicht überprüft.
- Sind die Versicherten überhaupt verpflichtet, ihr Lichtbild einzusenden? Auch hierzu schweigt das Gesetz. Die Versicherten könnten auf das Verlangen, ihr Lichtbild einzuschicken, einfach nicht reagieren. Die Kasse würde aber – vielleicht auch unter Androhung künftiger Leistungsverweigerung – ihr Verlangen unterstreichen. Die Versicherten wiederum können sich dagegen per Widerspruch bei ihrer Krankenkasse und – falls erforderlich – auch mit einer Klage vor dem Sozialgericht zur Wehr setzen. Die Krankenkassen scheinen angesichts dieser wohlbegründeten Zweifel zunehmend dazu überzugehen, bei Nichteinsendung einfach auf den Aufdruck eines Fotos zu verzichten.
- Immer wieder ist die Rede von "Mehrwertdiensten", durch die das Projekt eGK erst den rechten Nutzen tragen solle. Sofern damit gesetzlich vorgesehene Anwendungen wie der elektronische Arztbrief gemeint sind, ist dies ein missverständlicher und unnötiger Begriff. Dahinter verbirgt sich allerdings die Strategie, die eGK mit vergleichsweise harmlos anmutenden Anwendungen einzuführen, anschließend aber unter Hinweis auf die bereits getätigten Investitionen darauf zu dringen, dass weitergehende bislang den Versicherten weitgehend unbekannte, aber durchaus zu hinterfragende Anwendungen wie die elektronische Patientenakte umgesetzt werden. Wären unter "Mehrwertdiensten" aber über den Katalog des § 291a SGB V hinausgehende Anwendungen – etwa kommerzieller Art – zu verstehen, so wäre die Nutzung der eGK insoweit eindeutig rechtswidrig – jedenfalls nach geltendem Recht. Über die Gefahr einer Gesetzesanpassung an finanzielle Erfordernisse und wirtschaftliche Interessen siehe S. 44 und auch den Beitrag von Kuhlmann.
- Das Bundesministerium für Gesundheit hat durch administrativen
Zwang dem Projekt eGK eine zentralistische Telematikinfrastruktur
verordnet. Nur die Stammdaten der Versicherten und der Notfalldatensatz
sollen auf der eGK selbst gespeichert werden. Für die übrigen
Anwendungen soll die eGK lediglich das Vehikel sein, mithilfe dessen ihr
jeweiliger Inhaber die Verarbeitung seiner Daten autorisieren kann. So
weit so gut. Aber: die Daten der eRezepte, der elektronischen Arztbriefe
und der elektronischen Patientenakte sollen nicht wie bisher nur in den
Dateien der Ärzte und Kliniken, also nicht dezentral im durch die
ärztliche Schweigepflicht geschützten Bereich, sondern zentral auf durch
gewerbliche Unternehmen oder die Krankenkassen betriebenen Großrechnern
gespeichert werden. D.h.: Alle Übermittlungen und Abrufe gehen über
zentrale Server. Die Alternative eines Systems der
Punkt-zu-Punkt-Kommunikation z. B. von Arzt zu Arzt wird nicht ernsthaft
in Erwägung gezogen, geschweige denn entwickelt und getestet.
Das Projekt eGK in seiner derzeitigen Ausgestaltung wirft weitere Fragen auf:
1. Wird die IT-Industrie das ungeheuer komplexe technische Instrumentarium für die Realisierung der differenzierten Rechte der Versicherten bereitstellen können und wenn ja, zu welchem Preis und in welchem Zeitraum? Können die Versicherten ihre Rechte konkret gegenüber den Ärzten wahrnehmen?
Legt man die Ergebnisse der bisherigen Tests, etwa in Flensburg,
Heilbronn oder Nordrhein, zugrunde, dürfte ein derart differenziertes
System von Patientenrechten wie das oben unter 2. bis 8. für die
freiwilligen Anwendungen vorgesehene, nur schwer zu realisieren sein.
Dort ist man bereits an wesentlich einfacheren Funktionen gescheitert.
Die eGK konnte erfolgreich nur mit den Funktionen der bisherigen
Krankenversichertenkarte (KVK) eingesetzt werden. Bereits die Nutzungen
für das eRezept und als Speichermedium für den Notfalldatensatz
scheiterten.
Man stelle sich vor:
- eine überfüllte Hausarztpraxis, ein fiebernder Patient, gestresste Arzthelferinnen, ein durch die Auseinandersetzung mit den gesundheitlichen Problemen seiner Patienten mehr als ausgelasteter Arzt,
- eine Krankenhausaufnahme, ein Patient in Lebensgefahr, Eile ist geboten,
Welcher Patient, welcher Arzt wird Zeit dafür haben und die gebotene
Aufmerksamkeit aufbringen können und wollen, die gesetzlich versprochene
Patientenautonomie umzusetzen? Entweder werden die vom Gesetz
vorausgesetzten Entscheidungen überhaupt nicht oder im Sinne des
medizinischen Personals getroffen werden – so oder so. Die tatsächliche
Situation, in der die Patienten Entscheidungen über die Freischaltung
eines Nutzungszwecks für die eGK oder die Speicherung und Übermittlung
ihrer Gesundheitsdaten treffen sollen, wird völlig außer Acht gelassen.
2. Ist das Verfahren in Arztpraxen und Krankenhäusern praktikabel?
Wird es funktionieren (PINs)? Nimmt es zu viel Zeit in Anspruch?
Die Tests haben gezeigt, dass das Verfahren auch praktisch nicht
funktioniert. Bemerkenswert viele Patienten und sogar Ärzte hatten ihre
PIN vergessen, das Autorisieren der Ärzte und Patienten durch das
Einlesen ihrer Karten nimmt zu viel Zeit in Anspruch. Gleiches gilt für
die Eingabe der Notfalldaten und der Daten für das eRezept sowie für das
Auslesen der letztgenannten Daten in den Apotheken. Dabei sind bislang
nur die relativ einfachen Anwendungen, nämlich die der bisherigen KVK,
die für den Notfalldatensatz und die für das e-Rezept, getestet worden.
Der durch den Arzt zu begleitende Prozess der Entscheidung des Patienten
über die Eingabe oder Übermittlung seiner Daten mittels der eGK dürfte
das knappe Zeitbudget in der ärztlichen Praxis vollends überfordern.
Die Nutzung der eGK für elektronische Arztbriefe und Patientenakten mit
den hierfür erforderlichen Vernetzungen, geschweige denn die zentrale
Speicherung auf Großrechnern sind denn auch noch gar nicht erprobt
worden. Gleiches gilt für die Nutzung der eGK in Kliniken. Hier werden
sich doch noch ganz andere, womöglich noch schwierigere Probleme
ergeben. Dennoch: Es ist bislang nicht bekannt geworden, dass die eGK
dort getestet worden wäre, erst recht nicht, mit welchen Ergebnissen.
Die Lesegeräte wurden bislang nur – und dies etwa in der Pilotregion
Nordrhein mit für die Betreiber enttäuschenden Erfolg – den
niedergelassenen Ärzten angeboten.

 eGK Patientenkiosk NCR,
eGK Patientenkiosk NCR,
Foto: Detlef Borchers
3. Wenn die gesetzlichen Vorgaben nicht umsetzbar sind, wird man a)
die eGK bzw. einzelne Anwendungen aufgeben oder wird man b) die Rechte
der Patienten beschneiden?
Die Alternative a) scheint schon deshalb unrealistisch, weil – wie die
Kosten-Nutzen-Analyse des durch die gematik beauftragten
Beratungsunternehmens Booz-Hamilton ergeben hat – die gegenüber den
offiziellen Aussagen deutlich höheren tatsächlich zu erwartenden Kosten
des Projekts sich erst nach Installierung der Infrastruktur für die
Vernetzung und deren möglichst umfassende Nutzung vor allem für die
elektronische Patientenakte bzw. für andere noch nicht spezifizierte
"Mehrwertdienste" sich amortisieren werden.
Das Projekt eGK mit seinen verschiedenen Funktionen soll Schritt für
Schritt umgesetzt werden. Die ersten Schritte bereits verursachen aber
so hohe Kosten, dass der Fortgang mit den versprochenen finanziellen
Nutzeffekten als zwingende Notwendigkeit erscheinen wird. Die
IT-Industrie wird für den Fall des Abbruchs vor Realisierung aller
möglichen Nutzungen den Wegfall von Arbeitsplätzen und von Exportchancen
an die Wand malen. Alle Beteiligten müssen um ihr politisches oder
berufliches Prestige fürchten. Deshalb wird die Alternative b) die
wesentlich realistischere sein. Geht es dabei doch "nur" um die Rechte
der Betroffenen, denen angeblich alles zugutekommen soll, die aber an
der Entwicklung des Projekts gar nicht beteiligt sind.
Ohnehin wurden in den vergangenen zwanzig Jahren durch immer neue
Gesetze die Möglichkeiten für die eine immer umfassendere Speicherung
und Auswertung von Gesundheitsdaten gesetzlich Krankenversicherter
geschaffen. Warum sollte man zur Rettung des Projekts eGK davor
zurückschrecken, die obligatorische elektronische Patientenakte
einzuführen, wenn man sich von ihr doch so eminenten Nutzen, d.h. vor
allem Spareffekte, verspricht? Die klientelorientierte Ausgaben- und
Steuerkürzungspolitik der schwarzgelben Koalition mit den daraus
folgenden defizitbedingten Sparzwängen dürfte für diesen Weg wichtige
Weichen stellen.
Thilo Weichert (s.o.) hat für ein komplexes elektronisches Projekt wie
die eGK einen "modularen" und transparenten Entwicklungsprozess
empfohlen. Zunächst sollten die Basisfunktionen der KVK und des eRezepts
getestet, stabil praktiziert und evaluiert werden, bevor
anspruchsvollere Anwendungen angegangen würden. Transparenz soll der
Öffentlichkeit erlauben, jedes Bauteil des Projekts zu hinterfragen und
ggf. – so ist das wohl zu verstehen – auch einzelne Anwendungen
aufzugeben bzw. die Telematikinfrastruktur zu ändern. Dies hat sehr wohl
etwas mit Datenschutz zu tun, ist dieser doch nicht – nur – als die
Erfüllung bestimmter gesetzlich festgelegter Formalitäten zu verstehen,
sondern als Grundrechtsschutz. Deshalb bedarf es öffentlicher
Auseinandersetzung. Diese wiederum setzt voraus, dass die Betreiber des
Projekts und ihre öffentlichen Auftraggeber mit offenen Karten spielen.
Dies jedoch ist nicht der Fall.
Im Gegenteil: Man beschwört immer wieder Sachzwänge, die die Fortsetzung
des eingeschlagenen Weges erfordern, und verschweigt geflissentlich die
Gesamtdimension des Projekts. Man beruft sich z. B. auf die der
IT-Industrie bereits entstandenen Kosten – sogar von Regressansprüchen
ist bereits die Rede. Auch wird – und dem hat sich sogar der
Bundesdatenschutzbeauftragte angeschlossen – suggeriert, als gehe es nur
um eine sichere Nachfolge der KVK samt Lichtbild zwecks Verhinderung
der Nutzung der KVK durch nicht Leistungsberechtigte. Vor allem wird
verschwiegen:

 Foto: Freie Ärzteschaft e.V.
Foto: Freie Ärzteschaft e.V.
4. Die zentrale Speicherung von Gesundheits- bzw. Behandlungsdaten
Ärzte und Therapeuten müssen in ihren Praxen oder in Krankenhäusern
die Behandlung ihrer Patienten dokumentieren – heute überwiegend per
EDV. Es ließe sich sehr wohl vorstellen, dass dies so bleibt. Die Daten
würden im durch die berufliche Schweigepflicht geschützten Bereich
verbleiben. Die eGK ihrerseits könnte dazu beitragen, dass die Daten
unter den Ärzten, Therapeuten und Kliniken zu Behandlungszwecken
ausgetauscht werden. Die Patienten könnten sie hierzu per eGK
autorisieren. Der elektronische Arztbrief wäre damit wie gesetzlich
vorgesehen realisiert – eine sicher sinnvolle Funktion der eGK. Geht man
einen Schritt weiter, könnte die Initiative hierfür nicht zwingend von
dem Arzt/Therapeuten ausgehen, der seine Behandlung dokumentiert hat,
sondern auch von dem Arzt/Therapeuten, der die Dokumentation für seine
Mit- oder Nachbehandlung benötigt, wiederum, sofern der Patient ihn
hierzu autorisiert hat. Dies wäre eine dezentrale
Telematikinfrastruktur, die sehr wohl Grundlage einer elektronischen
Patientenakte sein könnte, sicher ein ebenso anspruchsvolles Unterfangen
wie der Aufbau der derzeit vorangetriebenen zentralen Struktur. Aber:
Man könnte ausgehen von bereits bestehenden – interessanterweise in den
Vorschriften der §§ 140a-d SGB V zur integrierten Versorgung
vorgesehenen – regionalen bzw. fachbezogenen Vernetzungen und dies
System kontinuierlich ausbauen, soweit es fachlich sinnvoll, technisch
machbar, finanziell darstellbar und von den Beteiligten einschließlich
der Patienten gewollt ist. Dies wäre ein modularer und transparenter
Aufbau von Vernetzung.
Aber nein: Das Bundesministerium für Gesundheit hat von vornherein die
zentrale Variante dekretiert. Anderes wird nicht in Erwägung gezogen.
Es ist zu befürchten, dass auch nur getestet werden wird, ob das
funktioniert, worauf man sich einseitig festgelegt hat, aber keine
Alternativen.
Überhaupt stellt man sich ungern der Debatte, ob die Patienten ein
Interesse daran haben können und damit einverstanden sein können, dass
ihre Gesundheitsdaten nicht mehr bei den Ärzten/Therapeuten ihres
Vertrauens, sondern auf zentralen Servern gespeichert werden. Es ist
eine merkwürdige Debatte:
- Von Betreiberseite aus einschließlich der Krankenkassen wird das Problem möglichst nicht angesprochen. Erst recht werden die Versicherten nicht darüber informiert. Dazu aber sind die Krankenkassen nach § 291a Abs. 2 Satz 2 SGB V verpflichtet. In Nordrhein läuft die Erstausgabe der Karten an die Versicherten. Zwar ist man noch weit davon entfernt, die Online-Anbindung zu den zentralen Servern zu schalten, um die eGK für elektronische Arztbriefe oder für die elektronische Gesundheitsakte zu nutzen. Alle Experten aber sind sich doch darin einig, dass erst dadurch die aufwendige Einführung der eGK Sinn macht und sie daher der erste Schritt ist, die die anderen per Sachzwang nach sich ziehen soll.
- Im Gegenteil: Man wirbt damit, dass die eGK sicherer sei als die alte KVK, dass sie durch das Lichtbild Missbräuche ausschließe. Erwähnt man die elektronische Patientenakte, dann mit dem Versprechen, dass die Versicherten mit ihrer Hilfe ihre Gesundheitsdaten selbst verwalten könnten. Verschwiegen wird gern, welch gewaltige zentralistische Telematikinfrastruktur man dafür aufbauen will.
- Stellt man sich gezwungenermaßen der Debatte, behauptet man, die Daten sollten ja gar nicht zentral, sondern auf mehreren verteilten Servern gespeichert werden. Dem ist entgegen zu halten, dass diese Server miteinander vernetzt werden sollen. Damit aber wächst die Gefahr, dass nach Depseudonymsierung die gesamten Gesundheitsdaten einzelner Patienten ausgewertet werden, sei es von Befugten oder von Unbefugten.
- Zudem wird damit argumentiert, bei einer Vernetzung der Beteiligten sei es gleichgültig, ob die Behandlungsdaten dezentral bei den Behandelnden gespeichert blieben oder von dort auf die zentralen Server übermittelt würden. Entscheidend für den Schutz der Daten sei die Netzarchitektur. Es macht aber doch einen Unterschied, ob alle einen Patienten betreffenden Daten an einer Stelle oder verteilt auf viele Stellen gespeichert sind. Es kommt hinzu, dass die Vernetzung der Behandelnden untereinander bei einer dezentralen Infrastruktur Schritt für Schritt ausgehend von regionalen Versorgungsnetzen, soweit für die Kooperation sinnvoll und von der Technik her funktional, aufgebaut werden kann. Nutzen, Kosten und Risiken könnten bei jedem Schritt neu gegeneinander abgewogen werden, ggf. könnte dies auch zum Verzicht auf die eine oder andere Funktion führen.

 Demo "Freiheit statt Angst" (2008, Berlin) – Foto: AK Vorrat
Demo "Freiheit statt Angst" (2008, Berlin) – Foto: AK Vorrat
http://wiki.vorratsdatenspeicherung.de/Aktuelle_Fotos
5. Verschlüsselung/Pseudonymisierung
Die Verfechter der eGK argumentieren damit, dass die auf den Servern
gespeicherten Daten verschlüsselt – wohl genauer: pseudonymisiert –
werden müssten und nur per eGK (die Karteninhaber selbst) und die per
Heilberufsausweis dazu autorisierten Personen darauf zugreifen dürften.
Daher sei jeder Datenmissbrauch technisch sicher ausgeschlossen. Dagegen
spricht:
- In Absatz 5 Sätze 2 und 3 des § 291a SGB V ist zwar vorgeschrieben, dass der Zugriff grundsätzlich nur für Inhaber eines Heilberufsausweises mit Autorisierung des Versicherten möglich sein dürfe. Daneben aber sollen auch von den Ausweisinhabern autorisierte Personen – gemeint sind wohl Arzthelferinnen und Pflege- und Laborpersonal – Zugriff erhalten. Damit dürfte sich die Zahl der Zugriffsberechtigten um ein vielfaches erhöhen. Die Rede ist von weit über 2 Millionen potenziell Zugriffsberechtigten.
- Dass die Daten verschlüsselt sind, ist eine banale Selbstverständlichkeit. Sonst könnte sie jedermann, der in das System eindringt, ohne Umschweife im Klartext lesen. Schon interessanter ist es, sie zu pseudonymisieren: Der Personenbezug wird gesperrt und kann nur für den autorisierten Zugriff wieder hergestellt werden. Soweit so gut. Nur: in § 291a SGB V ist dies merkwürdigerweise gar nicht vorgeschrieben. Überdies handelt es sich hier – soll es "wasserdicht" sein – um ein aufwendiges Verfahren: Die speichernde Stelle und die Stelle, die pseudonymisiert und das Pseudonym aufhebt (üblicherweise Vertrauensstelle genannt) müssen technisch und organisatorisch voneinander getrennt, die letztere darüber hinaus unabhängig sein. In 303a-f SGB V ist dies ausführlich festgeschrieben, und dort geht es nicht einmal um Behandlungsdokumentationen, sondern nur um Abrechnungsdaten. Im Rahmen der Planungen für die elektronische Patientenakte war von vergleichbarem Aufwand bislang nicht die Rede.
- Übrigens: Verschlüsselt und pseudonymisiert werden die Daten nur so lange sein, wie sie nicht genutzt werden. Vor jeglicher Nutzung müssen sie deanonymisiert und depseudonymisiert werden, damit sie im Klartext und patientenbezogen vorliegen.
- Die zentrale Speicherung aller Gesundheitsdaten eines Versicherten wird Begehrlichkeiten wecken – bei Arbeitgebern, Versicherungen und Datenhändlern aller Art, aber auch bei Kriminellen. Nun gibt es hier eindeutige strafrechtlich sanktionierte Verbote. Aber: Der Anreiz zu deren Übertretung wird immens sein. Besser wäre es doch, ohne Not derartige Anreize gar nicht zu schaffen.
- Keine Verschlüsselung ist technisch perfekt, vor allem nicht für die Zukunft. Bei entsprechendem technischen Aufwand und Einfallsreichtum kann sie "geknackt" werden. Gegenteilige Versicherungen sind immer aufs Neue widerlegt worden. Es ist und bleibt besonders riskant, die Gesamtheit der Gesundheitsdaten möglichst vieler Personen zentral zu speichern. Selbstverständlich können auch dezentral gespeicherte Daten Angriffen ausgesetzt sein. Nur: Anreiz und Wirkung sind unvergleichlich geringer.
- Die derzeitigen strengen gesetzlichen Zugriffsbeschränkungen und
–verbote können durch den Gesetzgeber aufgeweicht werden, etwa für
"Mehrwertdienste", wie für die Nutzung der personenbezogener
Gesundheitsdaten für wirtschaftliche Zwecke, für Sicherheits- und
Kontrollzwecke, für Planung und Forschung. Angesichts der seit zwanzig
Jahren zu beobachtenden stetigen Ausweitung der legalisierten
Verarbeitung von Gesundheitsdaten für Kontrollzwecke, ausgehend von der
Kontrolle der Leistungsberechnung auf sachliche und rechnerische
Richtigkeit über die Kontrolle der Fachlichkeit der ärztlichen
Berufsausübung bis hin zur Mitwirkung der Patienten (Compliance) an der
Behandlung etwa im Rahmen der Disease Management Programme bei
chronischen Krankheiten, hat diese Befürchtung einen durchaus
realistischen Hintergrund. Warum sollte sich dies in Zukunft ändern,
zumal nach der vollständigen Digitalisierung der
Behandlungsdokumentation und der Schaffung umfassender zentraler
Datenpools?
6. Gouvernementalität
Warum hat die Politik bei der Entwicklung der eGK von vornherein
derart ausschließlich auf die zentrale Telematikinfrastruktur gesetzt?
Eine mögliche, durchaus plausible Erklärung:
Die zentrale Speicherung ihrer Daten möglichst im Einvernehmen mit den
davon Betroffenen ist ein modernes Herrschaftsinstrument. Die Bürger
stellen für Zwecke der Regierung über sie freiwillig ihre Daten zur
Verfügung, und dies in elektronischer Form zwecks elektronischen
Regierens (electronic governement). Diese elegante und effektive Form
des Regierens setzt die Bereitschaft der Regierten voraus, die
Voraussetzung dafür – die Datenbasis – selbst bereitzustellen. Die
Regierten müssen also davon überzeugt worden sein, dass dies zu ihrem
Vorteil gereicht. Das Mittel hierfür wird Akzeptanzmanagement genannt.
Und dieses Mittels bedient man sich auch beim Projekt eGK. Die
gesetzlich Krankenversicherten – die Privatversicherer sind
bezeichnenderweise aus dem Projekt ausgestiegen – werden nicht etwa über
die vollständige Dimension des Projekts informiert, sondern lediglich
insoweit, als es für die erste Stufe, die Ausgabe einer Nachfolgekarte
zur gewohnten KVK nötig ist. Für die bislang freiwilligen Anwendungen,
insbesondere für die elektronische Patientenakte wird es darauf
ankommen, die Versicherten davon zu überzeugen, dass sie für sie von
Vorteil ist. Das Versprechen soll sein, sie instand zu setzen, ihre
Gesundheit selbst zu managen (Empowerment ist das Zauberwort). Setzt man
dies wiederum in Relation mit Tendenzen im Gesundheitswesen wie
Effektivierung, Validierung, Normierung und Einsparungen, so fragt sich,
ob hier wirklich Selbstbestimmung oder nicht vielmehr Mitwirkung an
Fremdbestimmung intendiert ist.
Die Versicherten werden dazu angehalten einzuwilligen, dass ihre
sämtlichen bisher bei verschiedenen Ärzten, Kliniken etc. dokumentierten
Gesundheitsdaten zentral gespeichert werden. Dies wird verbunden mit
der Zusage, dass sie nur in ihrem Sinne, d.h. zu ihrer gesundheitlichen
Versorgung, genutzt werden. Hierfür wird eine aufwendige und teure
Infrastruktur aufgebaut. Je nach Entwicklung der finanziellen Zwänge und
der politischen Prioritäten ist es jederzeit möglich, auf das
Einverständnis der Versicherten – so ein relevanter Anteil sich
widersetzen sollte – zu verzichten oder die Nutzungen zwecks Kontrolle
der Versicherten oder kommerzieller Auswertungen zu erweitern.
Die Versicherten werden dann entweder bereits konditioniert sein oder
diszipliniert werden müssen. Jedenfalls wird ihnen bewusst sein, dass
ihre Gesundheit nicht länger ihre Privatsache ist, sondern anonymer
Überwachung unterliegt. Dies wird über kurz oder lang auf ihr Verhalten
abfärben. Sie werden sich konformer verhalten als zuvor. Ob dies in
ihrem wohlverstandenen Interesse liegen wird, darüber kann man streiten.
Es könnte davon abhängen, ob man ihnen unterstellt, sich bislang
unvernünftig verhalten zu haben und davon, ob man den Kontrollinstanzen
darin vertraut, dass sie Maßstäbe zu ihrem Wohle anlegen.
Jedenfalls wird eine Regierungsform installiert sein, die
gekennzeichnet ist durch das Zusammenwirken von äußerer Fremdführung und
Disziplinierung einerseits und innerer Selbstführung, Selbstdisziplin
und Selbstmanagement der Individuen andererseits. Die auf die
Betroffenen ausgeübte Wirkung hat Michel Foucault als
"gouvernementalité" (Gouvernementalität) bezeichnet.
Was hat all das mit Datenschutz zu tun? Vor Beantwortung dieser Frage
könnte es hilfreich sein, das Urteil des Bundesverfassungsgerichts von
1983 zum Volkszählungsgesetz neu zu lesen: Datenschutz solle es, so das
Gericht, den Einzelnen ermöglichen, aus eigener Selbstbestimmung zu
planen oder zu entscheiden. Mit dem Recht auf informationelle
Selbstbestimmung sei es nicht vereinbar, wenn die Bürger nicht mehr
wissen können, wer was wann und bei welcher Gelegenheit über sie weiß.
Wer unsicher sei, ob abweichende Verhaltensweisen jederzeit notiert und
als Information dauerhaft gespeichert, verwendet oder weitergegeben
werden, werde versuchen, nicht durch solche Verhaltensweisen
aufzufallen.
Wird die zentrale Telematikinfrastruktur im Gesundheitswesen wie
geplant realisiert, werden die Betroffenen sehr wohl wissen, dass ihre
Gesundheitsdaten zentral und dauerhaft gespeichert werden. Zu welchem
Zweck für wen, dies wird für sie schon nicht mehr so eindeutig sein.
Jedenfalls wird Druck ausgeübt werden, möglichst nicht durch
Verhaltensweisen aufzufallen, die von einer von oben eingesetzten
Verhaltensnorm abweichen. Es ist doch so, dass gerade auch das Wissen
über Kontrollmöglichkeiten anonymer Instanzen, nicht nur das Nichtwissen
davon, Anpassungsdruck erzeugt. Vielleicht ist es an der Zeit, das vor
über einem Vierteljahrhundert gesprochene Urteil des Verfassungsgerichts
angesichts neuer elektronischer Herrschaftsmethoden fortzuschreiben.
Jedenfalls sollte sich eine datenschutzrechtliche Beurteilung des Projekts eGK nicht damit zufriedengeben,
- das den Rahmen setzende Gesetz, hier den § 291a SGB V darauf abzuklopfen, ob das hergekommene Instrumentarium des Datenschutzes festgeschrieben ist und
- das Projekt selbst darauf abzuklopfen, ob dieses Instrumentarium technisch und organisatorisch umgesetzt ist,
sondern sie sollte auch eine Einschätzung einschließen, inwieweit es
die gesellschaftlichen Rahmenbedingungen für das Recht auf
informationelle Selbstbestimmung der Bürger tangiert.
Diese Einschätzung aber fällt eindeutig negativ aus. Die positive
Einschätzung durch Thilo Weichert bestätigt sich nicht. Das Projekt eGK
ist ganz abgesehen von seinen negativen Folgen für die ärztliche Praxis,
von seinen immensen Kosten und den weitgehend gescheiterten Testläufen
eine Gefahr für die Selbstbestimmung der Bürger.

Das FIfF unterstützt die weitere Verbreitung der in dieser Broschüre veröffentlichten Artikel. Aus diesem Grund nutzen die Autor_innen eine Creative Commons Attribution-ShareAlike 3.0 Lizenz (CC BY-SA) für ihre Inhalte.
Wenn nicht anders angegeben dürfen Sie:
Zu den folgenden Bedingungen:
- Artikel vervielfältigen, verbreiten und öffentlich zugänglich machen
- Abwandlungen und Bearbeitungen der Artikel anfertigen
Eine vereinfachte Zusammenfassung der Lizenz finden Sie auf der Webseite von Creative Commons:
- Die Urheberrechtsinformationen müssen erhalten bleiben.
- Namensnennung – Sie müssen den Namen der Autor_innen und das Forum InformatikerInnen für Frieden und gesellschaftliche Verantwortung e.V. (FIfF) als Herausgeber nennen (aber nicht so, dass es so aussieht, als würde sie/es/er Sie oder Ihre Verwendung des Werks unterstützen).
- Weitergabe unter gleichen Bedingungen – Wenn Sie das lizenzierte Werk bzw. den lizenzierten Inhalt bearbeiten oder in anderer Weise erkennbar als Grundlage für eigenes Schaffen verwenden, dürfen Sie die daraufhin neu entstandenen Werke bzw. Inhalte nur unter Verwendung von Lizenzbedingungen weitergeben, die mit denen dieses Lizenzvertrages identisch oder vergleichbar sind. Im Falle einer Abwandlung ist es notwendig, dass Sie einen Hinweis darauf geben, dass es sich um eine Abwandlung handelt.
- Der Artikeltitel und die URL müssen angegeben werden (e.g. http://fiff.de/egk).
http://creativecommons.org/licenses/by-sa/3.0/de/
Im Zweifel orientieren Sie sich bitte an dem rechtsverbindlichen Lizenzvertrag:
http://creativecommons.org/licenses/by-sa/3.0/de/legalcode
Forum InformatikerInnen für Frieden und gesellschaftliche Verantwortung e.V.
Spendenkonto-Nr: 800 927 929 Sparda Bank Hannover eG (BLZ: 250 905 00)
Mit Ihrer Unterstützung tragen Sie dazu bei, dass auch in Zukunft Artikel unter einer freien Lizenz veröffentlicht werden.